感想:肝硬変に伴う腎障害はよく遭遇します。こちらはHRS-AKIと今後記載することになるのですね。輸液、特にアルブミン製剤の適応は勉強になりました。血管収縮薬まではあまり使用したことがないですが、今後さらに調べつつ実臨床でも検討します。
notebookLM, ChatGPTを用いてまとめています。
肝硬変患者における急性腎障害(AKI)の定義
KDIGO基準
肝硬変患者におけるAKIの診断には、KDIGO(Kidney Disease: Improving Global Outcomes)基準が推奨されています。
- 48時間以内に血清クレアチニン(SCr)が0.3mg/dl(26.5μmol/L)以上増加
- ベースライン値から50%以上増加(過去7日以内に発症または推定される場合)
- 尿量が0.5ml/kg/時未満が6時間以上持続
ベースラインSCr値
- AKIの診断と病期分類には、過去3ヶ月間の最も低い安定したSCr値を使用することが推奨されます。
- 過去3ヶ月以内に値がない場合は、12ヶ月前までの最新の値を使用できます。
ベースラインSCr値がない場合
- 入院時のSCrの下限値、または推定糸球体濾過量(eGFR)75ml/分/1.73m²から算出したSCrのいずれかを基準値として使用することが推奨されます。
AKIからの完全回復
- SCrがベースラインから0.3mg/dl(26.5μmol/L)以内に回復したものをAKIからの完全回復と定義。
- 重症患者では筋肉量減少の影響を考慮し、クレアチニン基準の過大評価に注意が必要。
肝腎症候群(HRS-AKI)の診断基準
HRS-AKIは、進行した肝硬変および腹水を伴う患者に特有のAKIの表現型であり、以下の基準を満たす必要があります:
- 腹水を伴う肝硬変
- 48時間以内にSCrが0.3mg/dl(26.5μmol/L)以上増加、またはベースラインから50%以上増加(既知または推定)
- 尿量が0.5ml/kg/時未満が6時間以上持続
- 十分な量の輸液蘇生後24時間以内にSCrおよび/または尿量の改善が見られない場合(臨床的適応がある場合)
- AKIの主な原因として他の説明がない
肝硬変患者におけるAKIの病態生理
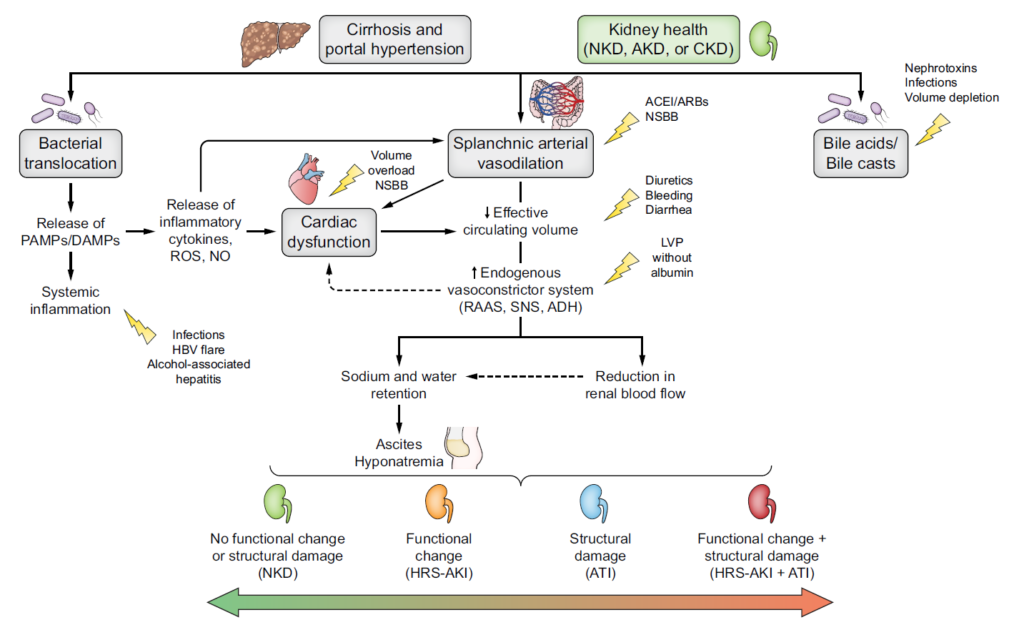
AKIの発症には、複数の要因が関与しています
- 肝臓関連因子:肝疾患の重症度、代償不全イベントなど
- 腎臓関連因子:既存の慢性腎臓病(CKD)、ベースライン腎機能など
- 心血管系因子:肝硬変性心筋症など
- 併存疾患:高血圧、糖尿病など
- 外的因子:腎毒性薬剤、感染症、過剰な利尿薬、脱水など
- 全身性炎症:細菌の転位や感染症によるPAMPs(病原体関連分子パターン)の放出
肝硬変患者におけるAKIの管理
予防(治療は後述)
- 腎毒性薬の管理
- 体液量の最適化
- 感染症の予防と管理
- 大量穿刺(LVP)後のアルブミン投与(5Lの腹水除去ごとに6〜8g)
- SBP患者へのアルブミン投与
(血清ビリルビン>4mg/dlまたはSCr>1.0mg/dlの場合) - 非SBP感染患者へのルーチンアルブミン投与は推奨されない
肝硬変患者におけるAKI後のフォローアップ
退院後のケア
- 退院後1ヶ月以内に腎機能評価
- アルブミン尿のスクリーニング
- 利尿薬などの薬物療法の調整
- 虚弱の評価
- 患者と介護者への教育とサポート
- 肝臓専門医と腎臓専門医の緊密な協力
- 緩和ケアの評価
腎機能の評価
- SCrだけでなくCysC(シスタチンC)の測定も考慮
- eGFRはCKD-EPI式を使用し、可能であればCysCも使用
AKIの経過
- AKI、急性腎臓病(AKD)、CKDは連続体を形成し、1人の患者で複数のAKIエピソードが発生することがある
バイオマーカー
- 機能的マーカー:SCr、CysCなど
- 損傷マーカー:尿中好中球ゼラチナーゼ関連リポカリン(uNGAL)
- uNGALは、HRS-AKIから急性尿細管障害(ATI)へと段階的に増加し、ATIの鑑別に有用
- 単一のバイオマーカーよりも複数のバイオマーカーの組み合わせがHRS-AKIの同定に優れている可能性あり
肝硬変患者における急性腎障害(AKI)の治療
以下にエビデンスレベルを含めつつ、読みやすい形に改善した文章を提案します。
肝硬変患者における急性腎障害(AKI)の治療ガイド
肝硬変患者のAKI治療は、その原因と病態生理に基づいて多岐にわたります。最も重要なのは、AKIを早期に認識し、原因を特定して適切な治療を行うことです。本ガイドでは、エビデンスレベルを考慮しつつ、治療法を分かりやすく解説します。
1. 輸液療法
目的: 循環血液量を回復し、腎灌流を改善します。
推奨治療とエビデンス:
- 晶質液(推奨グレード: 1B)
- バランスの取れた溶液(例: 乳酸リンゲル液、PlasmaLyte)が適切です。生理食塩水は高クロール血症リスクのため控えます。
- アルブミン(推奨グレード: 1A)
- 使用場面: SBP合併時や大量腹水穿刺(LVP)後に有効性が証明されています。
- 投与量: 5Lの腹水除去ごとに6~8gの20-25%アルブミンを投与。
注意点:
- 過剰な輸液は肺水腫を引き起こすリスクがあります。
- 肝硬変患者ではアルブミンの構造と機能が変化しており、炎症を悪化させる可能性があるため、慎重に投与します。
2. 血管収縮薬
目的: 腎血管収縮を改善し、腎灌流を増加させます。
推奨治療とエビデンス:
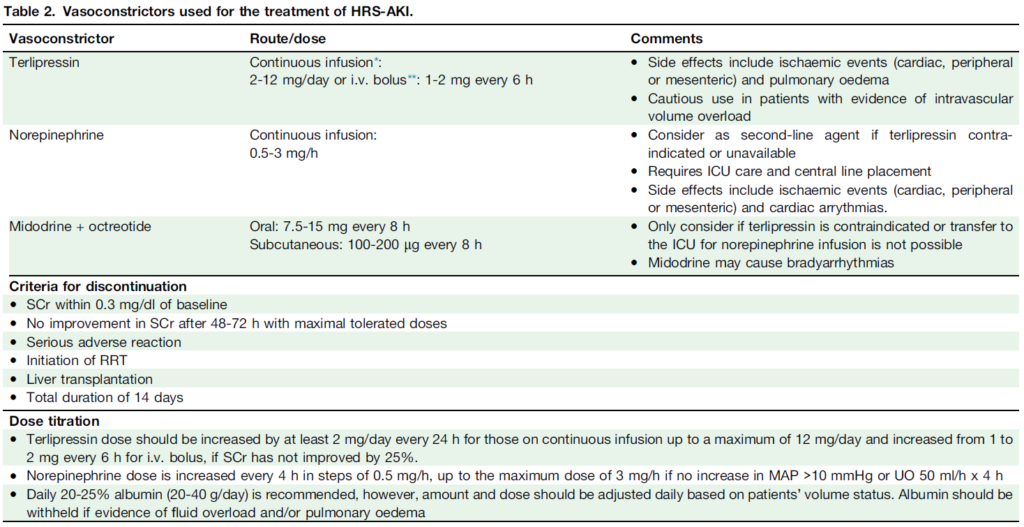
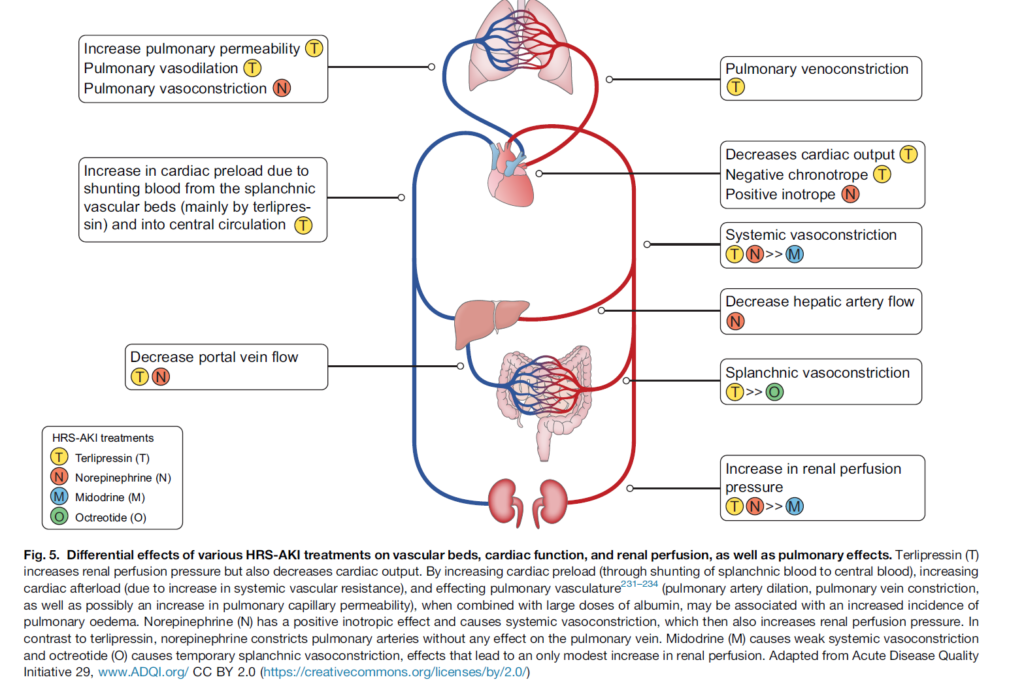
- テルリプレシン(推奨グレード: 1A)
- 第一選択薬であり、HRS-AKIにおいて有効性が示されています(SCr改善率が高い)。
- 投与法: 持続点滴が推奨され、SCrが25%以上低下しない場合は24時間ごとに増量。
- ノルエピネフリン(推奨グレード: 2B)
- テルリプレシンの代替薬。ICU管理下で使用し、中心静脈カテーテルが必要です。
- ミドドリン(推奨グレード: 2C)
- 経口薬であるため外来管理が可能。ただし、徐脈性不整脈のリスクがあります。
中止基準:
- SCrがベースラインから0.3mg/dl以内に回復した場合。
- 最大耐量で48時間経過しても腎機能が改善しない場合。
3. 腎代替療法(RRT)
目的: 腎機能が著しく低下した場合に、体液バランスと電解質を正常に保ち、代謝産物を除去します。
適応:
- 利尿薬に反応しない体液過多、重度の代謝性アシドーシス、高カリウム血症、脳症悪化などの場合。
種類:
- 血液透析や持続的血液濾過透析(CRRT)が含まれます。
エビデンス:
- 現在のエビデンス(推奨グレード: 2C)では、RRTは症状緩和を目的とした救命的手段とされています。
4. その他の治療法
- TIPS(推奨グレード: 2B)
- 難治性腹水患者に対する治療で、門脈圧亢進を改善します。ただし、AKIにおける有効性は限定的です。
- 肝移植(LT)(推奨グレード: 1A)
- 肝硬変の根本的治療法であり、AKIエピソード後の代償性肝硬変患者には迅速な移植評価が必要です。
5. 治療効果の評価
目標:
- SCrがベースラインに回復すること。
- 尿量回復や体液バランスの正常化を目指します。
注意点:
- クレアチニン値は筋肉量や体液量の変化に影響されるため、真の腎機能を反映しない場合があります。CysC(シスタチンC)の併用評価が推奨されます。
治療戦略における注意点
- AKIの原因を特定し、適切な治療を優先します。
- 患者の状態(肝臓・腎臓の重症度、合併症)を考慮し、個別化した治療戦略を立てます。
- 多職種チームによる連携が不可欠です(肝臓専門医、腎臓専門医、集中治療医など)。
- 緩和ケアの導入も検討し、患者中心の医療を提供します。
結論
肝硬変患者におけるAKIの治療は、輸液療法、血管収縮薬、RRT、TIPS、肝移植などを組み合わせます。最も重要なのは、AKIを早期に認識し、原因を特定して迅速に対応することです。治療戦略は、エビデンスに基づきつつ、患者個別の状況に応じて柔軟に調整する必要があります。
